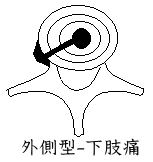
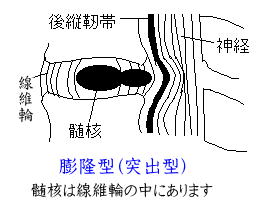
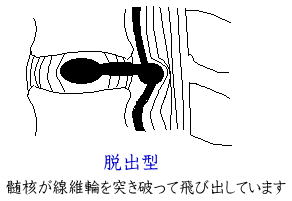
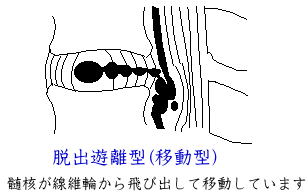
◆保存的治療法
急性期(激痛のとき)
・安静
痛みが強いときには最も良い治療法です。
・鎮痛剤
(内服、座薬)、筋弛緩剤、ステロイド剤
・注射
仙骨硬膜外ブロック、選択的神経ブロック、椎間板内ステロイド注射
・コルセット
痛みで立つこともままならないときはコルセットを装着することで腹腔内圧が高まり椎間板にかかる圧力を下げ体幹を維持できます。
亜急性期、慢性期(我慢できる痛み)
コルセット
痛みが強い時だけ付けるのが正しい使い方です。着けっぱなしにしていると腹筋力が低下するのでコルセットに頼り過ぎないように。
運動療法
ウオーキング、ストレッチ、筋力訓練(筋トレ)、水中歩行、腰に負担のかからない泳法。
内服薬
鎮痛剤、筋弛緩剤など痛みが強い時に
外用薬(皮膚から吸収)
湿布、軟膏(塗布剤)
長時間貼り続けない。
温シップ・冷シップは気持がよいと感じるもので可
注射
トリガーポイント注射、静脈注射、点滴注射
リハビリテーション
物理療法…腰椎牽引療法(間欠電動牽引、持続牽引)
温熱療法
ホットパック、赤外線、超短波・超音波など
水治療法
温水浴、バイブラバスなど
マッサージ、指圧
★慢性期に自分でできる治療法
※水中歩行運動
腰への負荷は軽いながらも、水の抵抗に逆らって歩くことで筋肉の強化を図ります。
浅いところでは体の負荷は軽くなり、深くなるほど負荷がかかります。自分に合った抵抗負荷のある水深を選びましょう。
※動作と姿勢
中腰の姿勢で重い物を持ち上げたり、イスに座って同じ姿勢や動作を長時間続けていると腰の痛みが増します。
◎中腰、前かがみになるときは、腰を曲げるのではなく、足幅を広げて、お尻を後ろに突き出してから上体を下げると腰の負担が軽減します!
どんな姿勢をすると痛みが強くなるのか?どんな動作をどれだけ続けると悪化すると感じるか?どうすれば楽になるか?など、自分の体の状態を自分で知って、限界を超えないように予防すること。これは自分にしかできない治療法でもあります。
※ストレッチと軽度の運動
ストレッチを行い筋肉の緊張を解したりこまめに体を動かします。腰への負荷がかからないように良い姿勢を意識して。
ストレッチや筋トレなどは無理をせず、 勢いをつけないで、頑張り過ぎず、自分のペースで、ゆったり心地よく~
お天気が良い日に戸外に出て、公園などで散歩&ウオーキングをすると、気分転換にもなり脚力が強化される効果があります。
手、足、肩、全身の小さな動き、小刻みな動き(ブラブラゆらゆらブルブル運動)を、これはいつでも何処でも、立っているときも、座っても、寝ながらでも出来て、しかも筋肉が解れるなど効果ありです。身心の緊張を解してリラックスしたいときなども。
踵とつま先の上げ下げ、つま先立ちもおススメ!
電車の中などでは、立っている時でも、お腹とお尻をキュッと引き締めると、周囲の人に気づかれないで密かに腹筋と体幹のバランスアップ運動になるので効果ありです。
※歩き方とシューズについて
腹式呼吸をすることで腹筋を意識して歩きます。(口から息を吐きながらお腹を引っ込めるように)
膝・足を上げて踵から床に着地して歩きます。姿勢良く歩くことができるのです。
歩行は、踵から着地。 ジョギング、ランニングは、指の付け根(フォアフット)から着地。
歩く時に、膝が内側に入る人、外側に出る人は膝を痛めやすいです。X脚もO脚もどちらも注意。
歩いている人を見ると、膝が内側に向いている人、外側に向いている人がわかります。左右の片方または両方。
膝と足の向きが同じになるように意識して歩いてみましょう。
足の指運動、グー・チョキ(親指上)・チョキ(親指下)・パーをするのも良いかと。
親指が下になった時に、膝が動く場合は手を添えて固定するとやり易いです。
足と脚が真っ直ぐになるように足指を遠くに伸ばす、指を手前に引くように上げる。これを数回繰り返す。グー・チョキ(親指上)・チョキ(親指下)・パーもできれば一緒に。
足がつった場合は、足を脛の方に引くと治ります。
脛~太腿の筋肉にも効くのでおススメ!
タオル掴み運動も足裏の筋力を付けるのに効果あり。
足・脚の筋力を強化することで歩く姿勢も良くなるし、腰痛対策にもなるのです。
靴を脱いだり履いたりするのが楽だからという理由で、大き目のサイズの靴を履く人が多いです。特に中高年は。
大きいサイズの靴では、踵の着地になりづらいため、ペタペタパタパタ歩き、あるいは引きずって歩く事が多くなるのです。この歩き方では躓きやすく転倒の危険性があります。
紐を結ぶタイプの靴なら、履くときはアーチ(土踏まず)の部分を持ち上げるように紐を結んで、脱ぐときは紐を解いて脱ぐ。これをしないで紐を結んだまま靴を履いている人も多いです。これは靴の中にゆとりが多いということで、サイズの大きい靴を履ているのと変わりないです。
このままでは次第に体重を支えている靭帯アーチ(タテ2 ヨコ1)が崩れて、偏平足になってしまうかも。そうなると健康的な歩き方はできないです。
紐結びが面倒な人なら、ベルトで調節できる靴が良いかと。ベルトを緩めて履いたらベルトを締めるように。
靴の履き方によっても、快適な歩行と疲れる歩行との差があるのです。
足を入れたら、まず、踵を壁か床にコンコンと打って踵の位置を固定。つま先に少しゆとりがあることを確認して、紐を結ぶ。ベルトを締める。
先が細くヒールの高い靴を履いている女性も、外反母趾や内反小指、ハンマートゥなど足に不調のあることが多いようです。
自分に合った靴選びと履き方はとても重要です。体の歪みや腰、膝、肩、全身に影響を及ぼすのです。
☆シューフィッターのいる靴屋さんがおススメ!インソールなどアドバイスあり!
バッグをいつも左右の決まった片側の手に持つ、又はショルダー掛けにしていると、バッグのある方の肩が上がって身体が傾いてしまいます。体が歪んでしまうので、左右持ち変えるように。
年齢が若いときは、問題なくそのまま過ごすことができるのですが、中高年になってくると、腰痛や膝痛、肩こりなどの症状が出てきます。
長年の習慣なので、自分では気が付かないまま過ごしているのですね。
※コルセット
コルセットに頼りすぎていると、自分の筋肉をあまり使わないために筋力が低下します。筋力が低下することによって、体幹を維持することができず良い姿勢を保つことができなくなります。体を歪めて悪い姿勢になってしまうと腰痛になり、肩こりや膝を痛める原因になることも。結果的に体全体に影響を及ぼすことになります。コルセットを長期間着用することは逆効果なのです。痛みが落ち着いたら筋力をアップして、筋肉をコルセットにしましょう。
☆女性はガードル着用をおススメ!!外出時など行動しやすいです!
|